
Spis treści:
- Co to jest depresja? Czy depresja to choroba?
- Przyczyny depresji
- Depresja – objawy
- Stopnie depresji
- Rodzaje depresji
- Jak zdiagnozować depresję?
- Przebieg depresji
- Jak leczyć depresję?
- Ile trwa leczenie depresji?
- Skutki depresji
- Leczenie depresji online – jak wygląda?
Depresja jest jednym z najczęściej występujących zaburzeń psychicznych. Epizody depresyjne są źródłem cierpienia dla wielu ludzi. Jest to zaburzenie, które uniemożliwia normalne funkcjonowanie w pracy i życiu prywatnym, społecznym, przez co prowadzi do niewydolności społecznej. W Polsce cierpi na nią około 1,5 miliona Polaków. Pomimo tego, że o depresji mówi się coraz więcej, nadal pojawiają się trudności z odróżnieniem jej od chwilowego obniżenia nastroju. Dlatego tak ważne jest, aby wiedza na temat tego zaburzenia psychicznego stała się powszechna i przestała być tematem tabu dla wielu osób. W poniższym artykule wyjaśnimy, na czym polega depresja, jakie są jej objawy, przyczyny, skutki oraz sposoby leczenia.
Co to jest depresja? Czy depresja to choroba?
Depresja jest jednym z zaburzeń psychicznych. Zaburzenie depresyjne może być odrębną chorobą lub towarzyszyć innym schorzeniom.
Słowo „depresja” używane jest obecnie bardzo często, opisując obniżenie nastroju. Jednak należy pamiętać, że o diagnozie depresji możemy mówić wtedy, gdy stan taki utrzymuje się powyżej dwóch tygodni. Dodatkowo wiąże się ze znacznym spadkiem aktywności, motywacji i z brakiem odczuwania przyjemności z czynności, które dotychczas sprawiały nam radość.
Depresja jednobiegunowa trwa zazwyczaj do dwóch lat, natomiast gdy objawy utrzymują się dłużej, a w ciągu okresu trwania depresji nie nastąpił powrót do prawidłowego funkcjonowania na dłużej niż dwa miesiące, mówimy wtedy o tzw. depresji dystymicznej. Depresja pojawia się również w przebiegu choroby afektywnej dwubiegunowej. Jej występowanie przeplata się wtedy z epizodami manii. Depresja w chorobie afektywnej dwubiegunowej często może mieć silniejszy przebieg niż w przypadku depresji jednobiegunowej.
Przyczyny depresji
Genetyczne uwarunkowanie depresji
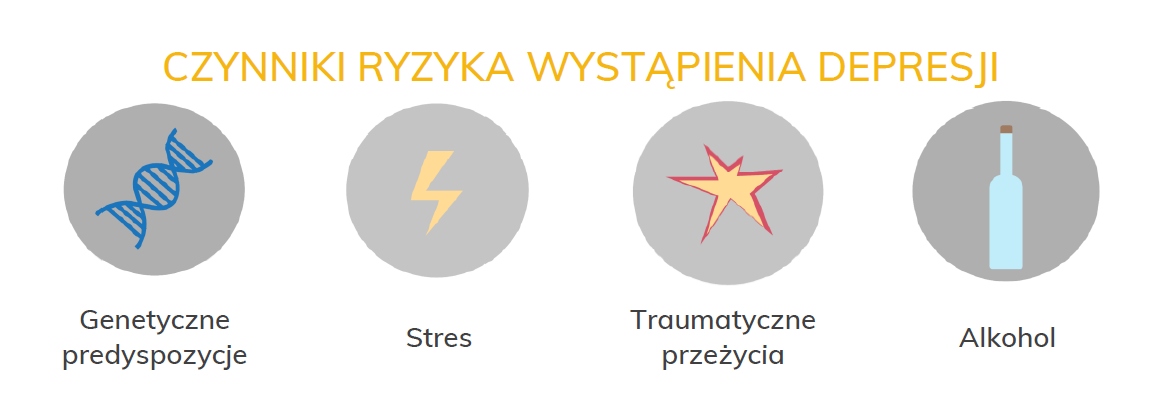
Przeprowadzone badania dowodzą, że depresja może być uwarunkowana genetycznie. Krewni pierwszego stopnia (rodzice, rodzeństwo, dzieci) osób cierpiących na depresję są od dwóch do pięciu razy bardziej podatni na jej występowanie w porównaniu do ogółu społeczeństwa. Badania dowodzą również, że geny leżą u podstaw tendencji do występowania niepokoju oraz zaburzeń depresyjnych.
Zaburzenia w gospodarce hormonalnej jako przyczyna depresji
Badania wykazały, że u osób chorych na depresję dochodzi do nadmiernego wydzielania hormonu stresu (kortyzolu) i dużego pobudzenia. Bardzo silnie reagują na trudne zdarzenia (nadmierna reaktywność) i mają trudności z wygaszeniem tego pobudzenia.
Trudne wydarzenia życiowe jako czynnik sprzyjający występowaniu depresji
Kryzysy psychiczne na skutek trudnych wydarzeń życiowych mogą być czynnikiem ryzyka wpływającym na możliwość wystąpienia depresji. Śmierć bliskiej osoby, rozwód, utrata pracy, choroba przewlekła lub każda sytuacja, z którą dana osoba nie jest w stanie sobie poradzić. Następuje zachwianie równowagi i dotychczasowe sposoby radzenia sobie nie przynoszą oczekiwanego rezultatu.
U osób chorych na depresję często pierwsze objawy pojawiały się po stracie czegoś lub kogoś, a zatem poczucie straty w życiu jest istotnym czynnikiem ryzyka rozwoju depresji. Przyczyną depresji mogą być także powtarzające się w dzieciństwie sytuacje stresowe, które wpłynęły na osłabienie układu nerwowego i mogą stanowić istotny czynnik ryzyka pojawienia się depresji w dorosłym życiu.
Depresja – objawy
Objawy psychologiczne depresji
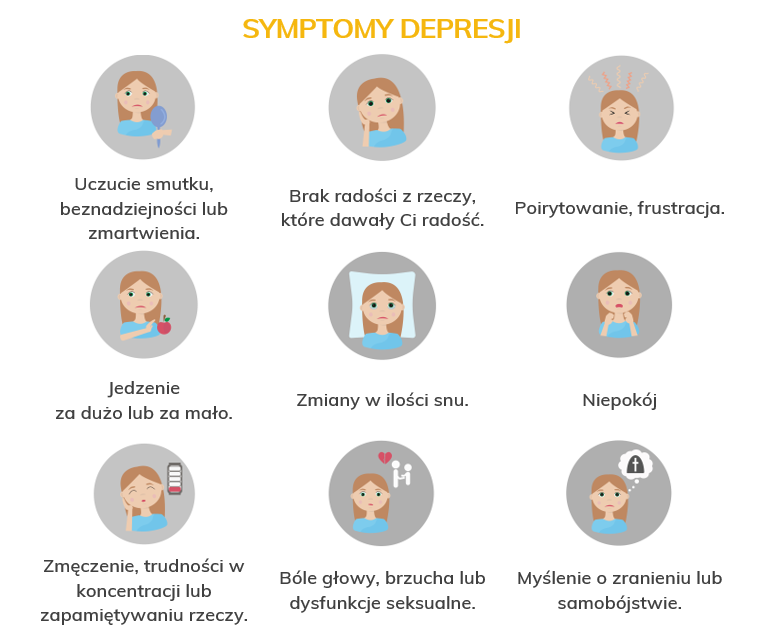
Obniżenie nastroju
Pierwszym objawem depresji jest zazwyczaj obniżenie nastroju. Mogą występować delikatne wahania nastroju, które zazwyczaj nie są związane z żadnymi konkretnymi wydarzeniami w życiu. Charakterystycznym symptomem jest to, że lepsze samopoczucie występuje wieczorem, a ulega znacznemu obniżeniu rano.
Utrata zainteresowań i anhedonia (brak odczuwania przyjemności)
Charakterystycznym objawem depresji jest porzucenie dotychczasowych zainteresowań. Pasja, która do tej pory sprawiała nam radość, nagle zostaje odłożona na bok. Osobie z depresją brakuje motywacji i chęci do działania. Każda, nawet najmniejsza czynność taka jak umycie zębów staje się ciężka i przykra, a chory ma poczucie, że do wszystkiego musi się zmuszać.
Zaburzenia napędu psychoruchowego (męczliwość, zmniejszenie aktywności)
Ważnym, często występującym objawem depresji jest obniżenie napędu psychoruchowego. Przejawia się to spowolnieniem ruchów, wolniejszym odpowiadaniem na pytania, krótszym czasem reakcji. Jeśli dana osoba była zazwyczaj ruchliwa, większość czynności wykonywała szybko i energicznie, a nagle jej temperament uległ znacznemu zmniejszeniu, może to świadczyć o początkach depresji.
Obniżenie koncentracji i uwagi
U osoby chorej na depresję zauważalne jest obniżenie koncentracji oraz uwagi, które przejawia się niemożnością skupienia na wykonywanych czynnościach. Każdą czynność wymagającą skupienia chory wykonuje wolniej i sprawia mu to większą trudność niż zazwyczaj. Często takiej osobie trzeba powtarzać zdanie kilka razy, ponieważ ma trudności ze skupieniem swojej uwagi.
Obniżenie samooceny i wiary we własne możliwości
Kolejnym objawem depresji jest znaczne obniżenie samooceny oraz utrata wiary we własne możliwości. Osoba, która dotychczas mogła być pewna siebie, nagle zaczyna postrzegać swoją osobę jako gorszą od innych. Zazwyczaj uważa, że do niczego się nie nadaje i że każdy jest mądrzejszy i inteligentniejszy od niej.
Pojawienie się ciągłego poczucia winy
Charakterystycznym objawem depresji jest odczuwanie przez chorego poczucia winy. Zazwyczaj w swoich wypowiedziach nie obwinia on świata, tylko siebie. Często wraca do przeszłości, analizuje swoje zachowanie, i obwinia się za coś, co kiedyś wedle jego opinii zrobił źle.
Myśli samobójcze
Niestety jednym z częstszych objawów depresji są myśli samobójcze. Występują one aż u 80% chorych na depresję. Bardzo często takie myśli nie są komunikowane wprost. To, co powinno zwracać naszą uwagę u osoby chorej, to częste mówienie o śmierci, o tym, jak miałby wyglądać jej pogrzeb oraz częste rozważania na temat sensu życia. Oczywiście są osoby, które będą mówiły wprost o swoich planach, dlatego bardzo ważne jest, aby nie lekceważyć żadnego sygnału i w przypadku jakichkolwiek wątpliwości zasięgnąć porady specjalisty.
Problemy ze snem
Kolejnym objawem depresji mogą być trudności ze snem. Chorzy często mają płytki sen, z tendencją do nocnego wybudzania. Zazwyczaj nie mają problemu z zasypianiem, natomiast wybudzają się wcześnie rano i mają trudności z ponownym zaśnięciem. Nocnym przebudzeniom najczęściej towarzyszy lęk oraz uporczywe, negatywne myśli.
Zmniejszony apetyt
U chorych na depresję często obserwowanym symptomem jest utrata apetytu. Osoba taka nie potrafi czerpać przyjemności z jedzenia, dlatego znacznie ogranicza jego przyjmowanie. W skrajnych przypadkach może całkowicie zaprzestać jedzenia. Wiąże się to ze znacznym spadkiem masy ciała u wielu osób chorujących na depresję.
Objawy fizyczne depresji
Oprócz objawów psychologicznych dużo pacjentów skarży się na objawy fizyczne depresji takie jak: bóle głowy, karku, pleców, bóle krzyża, duszności, kołatanie serca, przyspieszony oddech. Częstym problemem są też trudności ze strony układu pokarmowego takie jak: bóle brzucha, wzdęcia, biegunki, zaparcia. U kobiet może dojść do zaburzeń ze strony układu rozrodczego m.in. do zaburzeń miesiączkowania. Objawy fizyczne depresji są niezwykle ważne, ponieważ często zdarza się, że chory w pierwszej kolejności zgłasza się do lekarza z problemami natury fizjologicznej, a na ich podstawie lekarz może wywnioskować możliwość powiązania ich z objawami depresji.
Stopnie depresji
Intensywności występowania objawów pozwala na wyróżnia kilku stopni depresji.
Depresja łagodna (subdepresja i depresja maskowana).
W przypadku subdepresji, u osób cierpiących na depresję, mogą występować pojedyncze objawy (obniżenie nastroju i smutek) lub objawy mają małe nasilenie. Natomiast w przypadku depresji maskowanej występują obawy somatyczne, które "maskują" typowe objawy.
Depresja umiarkowana jest najczęściej diagnozowana, chory zauważa u siebie charakterystyczne objawy, które mają średnie nasienie. Dodatkowo najbliższe otoczenie zauważa u chorego wycofanie z życia społecznego i gorsze funkcjonowanie.
Depresja ciężka to taka, w której objawy mają bardzo duże nasilenie. W przypadku depresji ciężkiej u znacznej części pacjentów pojawia się lęk, duże spowolnienie, zmniejszenie napędu psychoruchowego. Chorzy mają problemy relacyjne zarówno osobiste i zawodowe, konsekwencją jest całkowita niezdolność do pracy. Wymagana jest opieka lekarza psychiatry, który jest odpowiedzialny za wprowadzenie odpowiednich leków i nadzór nad psychoterapią. U chorych, u których występują myśli samobójcze, czasem lekarz psychiatra decyduje o skierowaniu pacjenta do szpitala. Często jedyną skuteczną metodą poprawy zdrowia pacjenta jest skierowanie go przez lekarza do szpitala.
Rodzaje depresji
Depresja endogenna
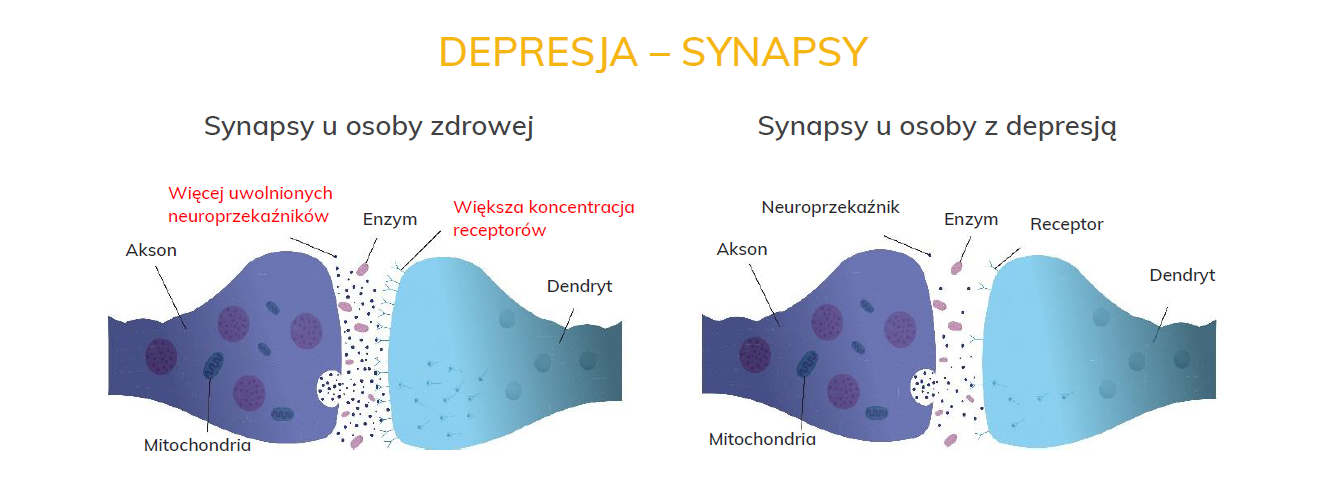
Choroba endogenna jest rodzajem zaburzeń, w której czynniki biologiczne odgrywają kluczową rolę w jego powstawaniu. Choroba jest wynikiem nieprawidłowości w obrębie neuroprzekaźnictwa w mózgu i pojawia się bez wyraźnych przyczyn. W przebiegu tego rodzaju depresji mogą pojawiać się objawy psychotyczne (omamy i urojenia).
Depresja reaktywna
W przypadku tego rodzaju zaburzeń przyczynami jej występowania są czynniki środowiskowe. Kryzys w wyniku trudności, z którymi zmaga się osoba chora. W przeciwieństwie do depresji endogennej w przebiegu tego rodzaju depresji zazwyczaj nie występują omamy oraz urojenia.
Depresja sezonowa
Depresja sezonowa jest ściśle związana z porami roku. Badania pokazują, że na ten rodzaj zaburzenia częściej chorują kobiety. Zazwyczaj objawy depresyjne występują od października do maja w konsekwencji braku dostępu do światła słonecznego. Głównymi objawami tego typu depresji są: senność, wzrost apetytu, a w związku z tym przyrost wagi, smutek, brak koncentracji.
Depresja poporodowa
W tego rodzaju depresji epizod depresyjny pojawia się zazwyczaj około 2 miesiące po porodzie. Jest ona stosunkowo powszechna, ponieważ dotyka co piątą kobietę, która urodziła dziecko. Depresja poporodowa często mylona jest ze zjawiskiem tzw. „baby blues”, który jest związany z okresem obniżonego nastroju wywołanego wahaniami hormonalnymi występującymi po porodzie. Istotne jest, że „baby blues” trwa od 3 do 7 dni, a potem nastrój ulega poprawie. W przypadku depresji poporodowej takie objawy jak: płaczliwość, stany lękowe, brak zainteresowania seksem, utrata apetytu utrzymują się znacznie dłużej.
Depresja maskowana
Jest to rodzaj zaburzenia, w którym objawy psychologiczne są „przykryte” objawami somatycznymi. W związku z tym ani chory, ani jego otoczenie długo może nie zorientować się, że podłożem złego stanu zdrowia mogą być trudności natury psychologicznej. Objawami fizycznymi, które maskują objawy psychologiczne, mogą być: bezsenność, biegunki, ataki paniki, duszności, bóle brzucha, bóle mięśniowe, bóle całego ciała.
Depresja lękowa
W przebiegu depresji lękowej głównymi symptomami, z którymi zgłaszają się pacjenci, są: lęk, poczucie zagrożenia życia, odczuwanie ciągłego napięcia, silne pobudzenie emocjonalne, myśli samobójcze. Organizm takiej osoby jest w stanie ciągłego czuwania spowodowanego lękiem przed zagrożeniem. W tym przypadku charakterystyczne dla depresji znużenie jest zastąpione przez nadmierne pobudzenie psychoruchowe.
Dystymia
Dystymia jest to rodzaj depresji o dość łagodnym przebiegu, natomiast utrzymujący się przez długi okres czasu. Aby można było mówić o rozpoznaniu dystymii, objawy muszą utrzymywać się przez okres dłuższy niż 2 lata (w tym okresie mogą występować okresy polepszenia nastroju).
Jak zdiagnozować depresję?
Diagnoza depresji nie jest łatwym procesem. Ze względu na mnogość objawów potrzeba wykwalifikowanego specjalisty, który będzie umiał dostrzec przekroczoną granicę pomiędzy „zwykłym” obniżeniem nastroju a depresją.
Zaburzenia psychiczne — podstawy diagnozy
Zaburzenia psychiczne diagnozowane są zgodnie z:
- ICD-11 na podstawie Międzynarodowej Statystycznej Klasyfikacji Chorób i Problemów Zdrowotnych opracowanej przez WHO Światową Organizację Zdrowia (who.int/standards/classifications/classification-of-diseases),
- DSM-5 na podstawie Diagnostycznego i Statystycznego Podręcznika Zaburzeń Psychicznych opracowanego przez APA – Amerykańskie Towarzystwo Psychiatryczne (psychiatry.org/psychiatrists/practice/dsm).
Zgodnie z klasyfikacja DSM-5 zaburzenia depresyjne i zaburzenia afektywne dwubiegunowe i pokrewne są częścią zaburzeń nastroju. Przy czym w przypadku depresji nie występują epizody manii, jak jest w przypadku zaburzeń afektywno-dwubiegunowych, które charakteryzują się występowaniem epizodów manii lub hipomanii w zestawieniu z epizodami depresyjnymi.
Diagnoza depresji - dziewięć objawów
Według klasyfikacji DSM–5, aby lekarz psychiatra czy psycholog mógł stwierdzić u pacjenta istnienie zaburzenia depresji głównej, chory musi doświadczać przynajmniej pięć z dziewięciu niżej wymienionych objawów w ciągu minimum dwóch tygodni. Przy czym osoba musi doświadczać przynajmniej jeden z dwóch objawów osiowych takich jak obniżony nastrój i ahedonia.
OBJAWY OSIOWE ZABURZEŃ DEPRESJI:
- Obniżony nastrój: jest to subiektywnie odczuwany lub obserwowany przez innych: smutek, przygnębienie, lub rozdrażnienie. Uwaga: rozdrażnienie może być ważnym wskaźnikiem depresji u dzieci i młodzieży oraz u mężczyzn.
- Apatia, anhedonia: jest to utrata zainteresowania lub odczuwania przyjemności z większości aktywności. Należy pamiętać, że wcześniej te aktywności sprawiały przyjemność.
Jeśli jest spełniony jeden z objawów osiowych, osoba powinna spełniać przynajmniej cztery z objawów poniżej:
POZOSTAŁE OBJAWY DEPRESJI:
- Zmiany w apetycie lub w wadze. To kryterium może oznaczać, że osoba prawie każdego dnia je więcej, mniej, lub je znacząco inaczej niż zazwyczaj. Może być też tak, że osoba nie odczuwa zmiany w apetycie, ale traci lub przybiera na wadze w różnicy ponad 5% w ciągu miesiąca. Zmiany w wadze nie mogą być związane z wprowadzoną dietą.
- Problemy ze snem występujące prawie każdego dnia.
- Bezsenność polega na zaburzeniach snu. Niewystarczającej długości snu lub niezadowalającej jakości. U chorego mogą pojawiać się trudności w zasypianiu, wczesne przebudzanie się (np. ok. czwartej rano), wybudzanie się w trakcie snu lub na zła jakości snu.
- Hipersomnia — chory chory odczuwa senność w ciągu dnia mimo wystarczającej długości snu w ciągu nocy. Czasem sen nocny jest przedłużany (np. osoba śpi dłużej niż zazwyczaj) lub kładzie się spać w ciągu dnia, mimo że dobrze spała w nocy.
- Spowolnienie lub rzadziej występujące ożywienie psychoruchowe. Spowolnienie myśli oraz obniżenie ruchliwości jest widoczny dla osób z otoczenia. Uwaga: nie może to być jedynie własną obserwacją chorego. Chory może potrzebować więcej czasu, żeby odpowiedzieć na pytanie, wolniej chodzi, z trudem podnosi się z krzesła i nie jest to wynikiem innych problemów ze zdrowiem czy dolegliwości fizycznej.
- Zmęczenie lub utrata energii. To kryterium oznacza, że osoba skarży się na poczucie zmęczenia w ciągu dnia, brak sił, budzenie się już zmęczonym. Czasem może być to skutkiem bezsenności, ale może być niezależne od jakości snu w nocy.
- Poczucie winy lub poczucie bezwartościowości. Poczucie winy może przyjmować postać wyolbrzymionych, nieadekwatnych oraz zgeneralizowanych pretensji do siebie. Osoba może mieć poczucie, że wszystko, co robi, jest beznadziejne, że do niczego się nie nadaje. Może mieć poczucie winy, że na przykład, jej dzieci chorują albo że straciła ciążę, że rodzic jest chory na raka lub że jest odpowiedzialna za brak pieniędzy w domu. Postrzega siebie jako nieudolną, niezasługującą na dobre życie. Czasem może mieć to postać aktywnego poszukiwania kary. Osoby w depresji mogą odczuwać ulgę, jeśli stanie jej się coś niedobrego np. zachoruje, uderzy się lub doświadcza bólu. Może mieć poczucie, że to jest zasłużona kara za jej winy.
- Problemy z koncentracją lub niemożność podjęcia decyzji. Osoby w depresji skarżą się, że mają problemy poznawcze lub że sprawia im trudność podjęcie nawet drobnej decyzji np. co kupić na obiad. W przebiegu depresji mogą występować symptomy poznawcze przypominające demencję. Osoby w depresji opisują to właśnie w ten sposób: „jakbym miał demencję”, „jakbym nie mogła normalnie myśleć”, „mam spuchnięty mózg”, „nie mogę zebrać myśli”, „ktoś mnie o coś pyta, a ja mam pustkę i chce mi się płakać”. Uczucia te są dojmujące i powodują, że osoba zaczyna wątpić we własne możliwości intelektualne.
- Nawracające myśli o śmierci, rezygnacji: np. „nie chce mi się żyć”, nawracające myśli o samobójstwie bez planu samobójczego, plan samobójczy lub próby samobójcze.
Jeśli jeden z objawów osiowych oraz minimum cztery z pozostałych objawów występują przez minimum dwa tygodnie, to może wskazywać na występowanie depresji. Wtedy należy sprawdzić dodatkowe czynniki czy osoba doświadcza znaczącego cierpienia lub ma problemy w funkcjonowaniu społecznym, w relacjach z ludźmi, w pracy lub w innych ważnych obszarach. Należy podkreślić, iż zażycie substancji psychoaktywnych może wywołać objawy jak wyżej. Jeżeli osoba miała w przeszłości epizody manii lub hipomanii, należy w pierwszej kolejności wyeliminować możliwość występowania choroby dwubiegunowej.
Pytania wokół diagnozy depresji: czy depresja to jedno zaburzenie, czy wiele zaburzeń
Różnorodność symptomów depresyjnych. Diagnoza depresji jest wykonywana przez dodanie symptomów występujących w DSM-5. Przy założeniu, że depresja stanowi jedną chorobę lub zaburzenie (Fried, Nesse, 2015b) głębokość zburzeń depresyjnych mierzy się przez dodanie punktów oznaczających nasilenie poszczególnych symptomów w kwestionariuszach np. BDI CES-D HADS.
Jedno zaburzenie czy wiele zaburzeń. Duża różnorodność w przebiegu depresji może oznaczać, że depresja to jedno zaburzenie z licznymi objawami, zaburzenie homogeniczne z jednorodną przyczyną powstania oraz z jednolitym leczeniem.
Przy podejściu, że depresja jest zaburzeniem heterogenicznym, lekarz psychiatra można myśleć o szukaniu wielorakich przyczyn powstania zaburzenia. Takie podejście pozwala na indywidualizowane sposobów leczenia zaburzenia.
Symptomy wpływają wzajemnie na siebie. Diagnozowanie depresji przez dodanie wartości wskazujących na nasilenie poszczególnych objawów pomija istotne indywidualne aspekty związane z rozwojem depresji u konkretnych osób i ignoruje problematykę sprzęgania symptomów oraz ich powiązań przyczynowo-skutkowych (Fried, Nesse, Zivin, Guille, Sen, 2014; Schmittmann et al., 2013).
Różne koncepcje — depresja traktowana jako:
- ukryta choroba, która skutkuje bezsennością, zmęczeniem, brakiem apetytu i pozostałymi symptomami,
- system połączeń przyczynowo-skutkowych: problemy ze snem powodują zmęczenie oraz poczucie depresyjności; poczucie winy powoduje problemy ze snem.
Depresja a sen. Badania dotyczące bezsenności wskazują na jej konsekwencje dla funkcjonowania ruchowego i poznawczego. Zwłaszcza regularne niedosypianie może powodować problemy z koncentracją/myśleniem. Gorsza jakość snu związana jest z bardziej intensywnym zmęczeniem w ciągu dnia u osób depresyjnych (Ferentinos i in., 2009), z nasileniem myśli samobójczych oraz prób samobójczych (Malik i in, 2014), także podwójnie zwiększa ryzyko utrzymania się depresji (Pigeon i in., 2008).
Depresja a wydarzenia życiowe. Badania związane z wpływem wydarzeń życiowych na depresję pokazują, że symptomy depresyjne mogą się różnić w zależności od tego, co wydarzyło się ostatnio w życiu pacjenta. Badania przeprowadzone przez Keller, Neale, Kendler (2007) z udziałem 4 856 osób z depresją, pokazały, że śmierć najbliższych oraz zerwane związki miłosne powodują większy smutek, anhedonię, utratę apetytu i poczucie winy. Chroniczny stres i porażki życiowe związane były ze zmęczeniem oraz nadmiernym snem, a mniej z odczuwaniem smutku czy anhedonii. Osoby depresyjne, które nie identyfikowały żadnego znaczącego wydarzenia, raportowały więcej objawów związanych ze zmęczeniem, zwiększonym apetytem i myślami o samouszkodzeniu, a mniej smutku i problemów z koncentracją.
W badaniu prowadzonym na 135 osobach z diagnozą depresji oraz 138 osobach zdrowych wskazały, że w porównaniu do osób niedepresyjnych osoby w depresji oceniały wydarzenia życiowe jako bardziej stresujące i mniej pozytywne. Osoby ze zdiagnozowanym zaburzeniem używały do ich opisu więcej słów negatywnych, mniej słów pozytywnych i więcej zaimków osobowych. Badanie wskazuje, że osoby, u których zdiagnozowano zaburzenie, doświadczają więcej wydarzeń stresujących. W ciągu dnia ich doznania są mniej przyjemne albo w taki sposób je postrzegają i opisują je z bardziej negatywnym wydźwiękiem. Krejtz, Rohnka, Holas, Rusanowska, Nezlek, 2020)
Analiza aktywności osób w depresji pokazuje również, że osoby w depresji i bez depresji spędzają tyle samo czasu, rozmawiając i śmiejąc się z drugim człowiekiem. Różnica jest w jakości tego czasu: osoby w depresji spędzają mniej czasu w grupach oraz używają większej ilości negatywnie emocjonalnych słów do opisu siebie, oraz partnerów (Baddeley, Pennebaker, Beevers, 2012).
Pozytywne wydarzenia mogą neutralizować negatywny wpływ stresu na poziom depresyjności. Badania w populacji zdrowej wskazały, że związek między stresem a wysokim wskaźnikiem depresyjności jest mniejszy w dni, w których jest więcej wydarzeń pozytywnych. (Nezlek, Rusanowska, Holas, Krejtz, 2017)
Depresja a uwaga. Cytowane badania wskazują również na związek między sposobem interpretowania sytuacji, kierowaniem uwagi w kierunku bodźców negatywnych a siłą depresji. Nie jest do końca jasne, czy to negatywne relacje i wydarzenia powodują depresję, czy też osoby z depresją mają tendencję do widzenia świata w sposób negatywny.
Przebieg depresji
Depresja może pojawić się w każdym wieku. Pomimo tego, że najczęściej pierwszy epizod depresyjny pojawia się pomiędzy 20 a 35 rokiem życia, należy pamiętać, że nawet dzieci i nastolatki mogą chorować na depresję (w ich przypadku często objawy depresyjne mogą manifestować się rozdrażnieniem i złością). Według przeprowadzonych badań, na stany depresyjne dwukrotnie częściej zapadają kobiety niż mężczyźni. Po wystąpieniu pierwszych objawów zazwyczaj nasilenie ich narasta w ciągu kilku dni lub tygodni. W przypadku nieleczonej depresji zazwyczaj objawy utrzymują się od około 6 do 24 miesięcy, jednak u części pacjentów utrzymują się znacznie dłużej. Po tym okresie depresja ma tendencję do stopniowego wygaszania, jednak u części osób niektóre objawy pozostają i jest to czynnik ryzyka, który może wpłynąć na nawrót depresji w przyszłości.
Depresja obejmuje trudności związane z kilkoma sferami funkcjonowania człowieka:
- ze sferą emocjonalną (poczucie smutku, braku zainteresowania, poczucie winy, bezwartościowości),
- z funkcjonowaniem poznawczym (trudności w koncentracji, problemy z decyzyjnością, spowolnienie lub przyspieszenie myśli)
- z funkcjonowaniem fizycznym (jakość snu, apetyt, poczucie zmęczenia, pobudzenie lub spowolnienie ruchowe),
- ze sferą motywacyjną (brak chęci do życia, brak chęci do robienia rzeczy, które wcześniej sprawiały przyjemność).
Jak leczyć depresję?
Wiele osób z zaburzeniami nastroju zastanawia się, jak leczyć depresję, aby przyniosło to jak najlepsze rezultaty. W leczeniu depresji najczęściej wykorzystuje się łączenie terapii farmakologicznej z terapią psychologiczną.
W terapii depresji stosujemy przede wszystkim psychoterapię polegającą na spotkaniach z wykwalifikowanym psychoterapeutą. Leczenie farmakologiczne zaburzeń jest prowadzone przez lekarza psychiatrę. Pomocne w leczeniu chorego są leki z grup: SSRI (selektywne inhibitory zwrotnego wychwytu serotoniny), leki SNRI (inhibitory zwrotnego wychwytu serotoniny i noradrenaliny), leki TCAs (trójpierścieniowe leki przeciwdepresyjne). Pomocny w powrocie do zdrowia może być czasem trening poznawczy, który można stosować wspomagająco.
Leczenie depresji psychoterapeutyczne różni się w zależności od nurtu terapeutycznego. W leczeniu depresji często spotyka się następujące podejścia:
- Terapia poznawczo-behawioralna – polega na modyfikacji dysfunkcyjnych przekonań pacjenta, które zaburzają jego obecne funkcjonowanie oraz powodują pesymizm dotyczący przyszłości. Sesje mają charakter edukacyjny i treningowy, żeby pacjenta aktywować do samodzielnego ćwiczenia poza sesjami i wykonywania zadań domowych.
- Terapia skoncentrowana na rozwiązaniu – tsr polega na identyfikacji problemu pacjenta, poszukiwaniu możliwych rozwiązań, wybraniu najlepszego rozwiązania, przygotowanie planu wprowadzenia w życie, a następnie ocenie, w jakim stopniu przygotowane rozwiązanie pomogło.
- Terapia psychodynamiczna – celem terapii jest podniesienie samoświadomości pacjenta oraz wglądu w powtarzalne konflikty wewnątrzpsychiczne. Terapeuta skupia się na przeszłości pacjenta. Jest procesem poszukiwania nierozwiązanych konfliktów oraz schematów nawiązywania relacji interpersonalnych.
- Aktywacja behawioralna – polega na wspieraniu chorego w poszukiwaniu pozytywnych interakcji z otoczeniem. Terapeuta pomaga pacjentowi skoncentrować się na czynnościach dających mu poczucie sprawczości i pozwalających na odczuwanie przyjemności z ich wykonania.
- Trening umiejętności społecznych – głównym naciskiem w tej terapii jest nauka, jak budować i utrzymywać relacje interpersonalne z koncentracją na treningu asertywności. Asertywność oznacza wyrażenie swoich uczuć, przekonań i preferencji wobec siebie i innych osób w uczciwy oraz pełen szacunku sposób.
- Poradnictwo wspomagające – polega na spotkaniach, podczas których pacjent ma możliwość wypowiedzenia się na tematy, które go trapią. Prowadzący nie korzysta tu z technik żadnej konkretnej szkoły terapeutycznej, a po prostu umożliwia wentylację emocji, oferuje empatyczne wsparcie oraz dyskusję dotyczącą problemów zgłaszającej się osoby.
Badania dotyczące efektywności stosowania psychoterapii w leczeniu depresji pokazują potwierdzoną efektywność. Terapia prowadzona w różnych nurtach terapeutycznych pomaga wyjść z choroby i powrócić do dobrego zdrowia czasem bez udziału leków.
Skuteczność leczenia lekami przeciwdepresyjnymi sięga 60 – 75%, jednak po zaprzestaniu ich stosowania istnieje duże ryzyko nawrotu choroby. Z tego właśnie powodu często łączy się terapię farmakologiczną z terapią psychologiczną, co zmniejsza szansę na ponowny nawrót zaburzeń depresyjnych po zakończeniu leczenia.
Alternatywą klasycznej formy leczenia depresji jest terapia online, która polega na cyklicznych spotkaniach ze specjalistą za pomocą internetu.

Ile trwa leczenie depresji?
Walka z depresją jest procesem długotrwałym, jednak należy pamiętać, że większość danych wskazuje na bardzo wysoką uleczalność depresji. Całkowite wyjście z tego stanu udaje się aż w 70 do 95% pacjentów. Jeżeli chodzi o leki na depresję, to należy mieć na uwadze, że poprawa odczuwalna będzie po około dwóch tygodniach od rozpoczęcia terapii farmakologicznej.
Leczenie zazwyczaj trwa około sześciu miesięcy. Pomoc specjalisty zapewnia szybki powrót do zdrowia. W przypadku pierwszego epizodu depresyjnego nie zawsze przyjmowanie leków jest konieczne. Natomiast w przypadku nawrotu choroby leczenie trwa około dwóch lat. Czasem pomoc lekarza psychiatry i leki są niezbędne. W przypadku terapii psychologicznej czas leczenia jest sprawą bardzo indywidualną i zależy od stopnia nasilenia choroby. Z badań przeprowadzonych nad skutecznością terapii psychologicznej w leczeniu zaburzeń depresji wynika, że już po pierwszym miesiącu terapii pacjenci odczuwali pozytywne skutki jej działania, a kilkumiesięczna terapia zmniejszała ryzyko nawrotu depresji w przyszłości.
Negatywne skutki depresji
Depresja niesie za sobą wiele poważnych skutków.
Wzrost o 37% liczby dni nieprawidłowego funkcjonowania jest jednym z głównych skutków depresji mierzonym w liczbach. Badania przeprowadzone w 187 krajach analizujące 291 chorób pokazały, że jest grupa chorób, które powodują największą liczbę nieobecności w pracy. Absencje pracownika — następujące choroby: choroby serca, infekcje dróg oddechowych, udary mózgu, choroby związane z zatruciem przewodu pokarmowego, HIV/AIDS, ból pleców, malaria, powikłania okołoporodowe, choroby płuc, wypadki drogowe oraz właśnie depresja, która znalazła się na 11 miejscu (wzrost z 15-tego).
Światowa Organizacja Zdrowia wskazuje, że około 5% ludzi cierpi z powodu zaburzeń depresyjnych. Badania prowadzone w 2017 przez Narodowy Instytut Zdrowia Psychicznego USA wskazywały, że 17,3 mln dorosłych amerykanów (7,1% dorosłej populacji) miało przynajmniej jeden poważny epizod depresyjny.
Szacuje się, że w Polsce z depresją zmaga się około 6% populacji osób dorosłych, z czego aż 4% to kobiety i 2% to mężczyźni. Depresja jest obecnie trzecim najbardziej rozpowszechnionym zaburzeniem w Polsce, zaraz po alkoholizmie (21%) oraz atakach paniki (12,4%), (badanie EZOP – Epidemiologia zaburzeń psychiatrycznych i dostępność psychiatrycznej opieki zdrowotnej w Polsce, n = 10,081, Kiejna i in, 2015).
Najpoważniejszym skutkiem, w przypadku wystąpienia ciężkiej depresji, jest ryzyko popełnienia samobójstwa przez osobę chorą. Aż 80% osób chorujących na depresję ma myśli i tendencje samobójcze. Około 15% z nich ginie śmiercią samobójczą. W niektórych przypadkach chorzy cierpiący na depresję, w celu złagodzenia wewnętrznego bólu, sięgają po substancje psychoaktywne (alkohol, narkotyki czy leków). Może w efekcie tego dojść do uzależnienia, które będzie skutkiem przeżywania stanu depresyjnego.
Depresja wpływa na pogorszenie funkcjonowania zawodowego. Często osoby chore nie są w stanie chodzić do pracy, co tylko pogarsza ich samoocenę i przyczynia się do obniżenia pewności siebie. Nie mniej istotnym skutkiem depresji jest często występujące izolowanie się od kontaktów społecznych, co sprzyja pogorszeniu więzi z członkami rodziny czy przyjaciółmi. Osoba chora traci motywację i chęć do życia. Osoby bliskie z jej otoczenia często mogą odbierać jej zachowanie jako celowe i nieuprzejme. Dlatego tak ważne jest, aby była powszechna psychoedukacja na temat depresji, tak by rodzina osoby zmagającej się z tą chorobą umiała w porę zareagować.
Leczenie depresji online – jak wygląda?
Wiele osób zastanawia się, czy terapia depresji online, może być równie skuteczna, co klasyczna psychoterapia. Jak wskazują badania, ta forma pomocy jest równie efektywna, a w niektórych przypadkach oddziaływania terapeutyczne mogą być nawet bardziej skuteczne, niż w przypadku terapii bezpośredniej.
Leczenie depresji online polega na cyklicznych sesjach z psychologiem, psychoterapeutą lub lekarzem psychiatrą. Psychoterapia online jest idealnym rozwiązaniem dla osób, które z jakiegoś powodu mają opór przed spotkaniami bezpośrednimi, a zburzenie ma przebieg umiarkowany. Podobnie jest, kiedy w najbliżej okolicy nie ma psychologa czy lekarza psychiatry, do którego można zwrócić się o pomoc. Konsultacja online jest też często jedynym sposobem na leczenie dla osób z wszelkiego rodzaju niepełnosprawnościami.
Leczenie depresji przez internet nie różni się znacznie od klasycznej formy terapii. Spotkania odbywają się zawsze z wykwalifikowanymi osobami, których wykształcenie oraz prawo do wykonywania zawodu jest wcześniej weryfikowane. Pierwsze spotkanie zazwyczaj polega na zebraniu wywiadu od pacjenta, ustaleniu strategii leczenia, częstotliwości spotkań oraz w razie potrzeby wdrożeniu leczenia farmakologicznego.
Leczenie depresji online może stanowić doskonałą alternatywę dla klasycznej formy terapii. Zdarza się jednak, że istnieje potrzeba bezpośredniej wizyty u lekarza psychiatry w sytuacji, gdy pacjent ma objawy ciężkiej depresji lub konieczne jest wprowadzenia leków, lub zmiana leków. Pomoc lekarza psychiatry w gabinecie konieczna jest w sytuacji zagrożenia życia pacjenta lub innych osób w swoim otoczeniu.
Źródła:
Hammen C. (2006). Depresja. Gdańsk: Gdańskie Wydawnictwo Psychologiczne.
Seligman M.,Walker E., Rosenhan D. (2003). Psychopatologia. Poznań: Wydawnictwo Zysk i S – ka.
Rusanowska M. (2021). Depresja a współczesny świat. (w:) Gawęda Ł. (Ed.), Kryzys psychiczny w nowoczesnym świecie. PWN, Warszawa.
opracowanie
